Endymed
PRO
ENDYMED PRO
Revolucionario y novedoso sistema de Radiofrecuencia Multipolar que incorpora la tecnología 3DEEP aprobada por la FDA, ofrece soluciones estéticas innovadoras y efectivas.
Contiene diferentes cabezales que nos van a permitir mejorar:
– Flacidez facial y corporal.
– Celulitis.
– Cicatrices de acné.
– Papada o doble mentón.
– Estrías.
– Hiperhidrosis axilar (sudoración excesiva).
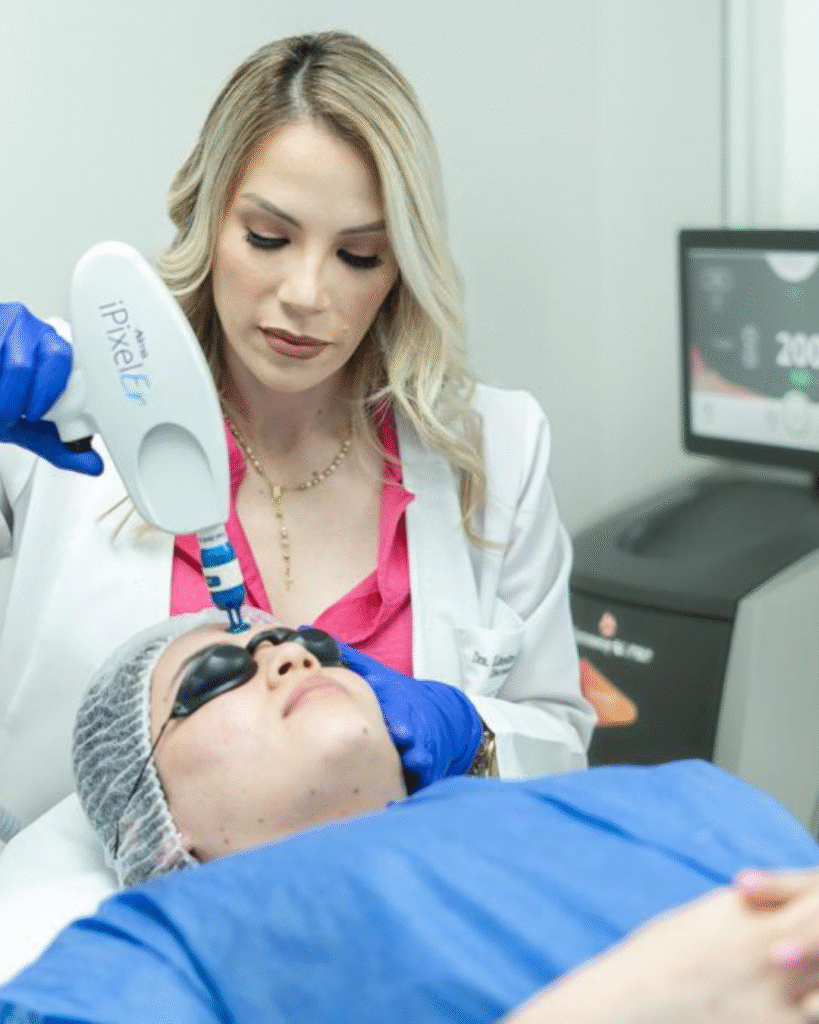


PERO ¿QUÉ ES LA TECNOLOGÍA 3DEEP?
La tecnología 3DEEP desarrollada por ENDYMED cuenta con múltiples generadores de RF de fase controlada completamente innovadora, segura y eficaz. 3DEEP utiliza una matriz de generadores de RF y un sofisticado algoritmo que gestiona las diferentes fases de energía emitida de manera simultánea entre diferentes sets de electrodos.
Su tecnología de radiofrecuencia provoca un calentamiento subcutáneo y cutáneo profundo, lo que provoca un aumento de la circulación sanguínea, con el consiguiente aumento de la oxigenación y nutrición en los tejidos. Esto trae como resultado la aceleración de la actividad metabólica, con reestructuración de fibras de colágeno y, por lo tanto, mejora en la apariencia de la piel.
Te mostramos nuestros cabezales .
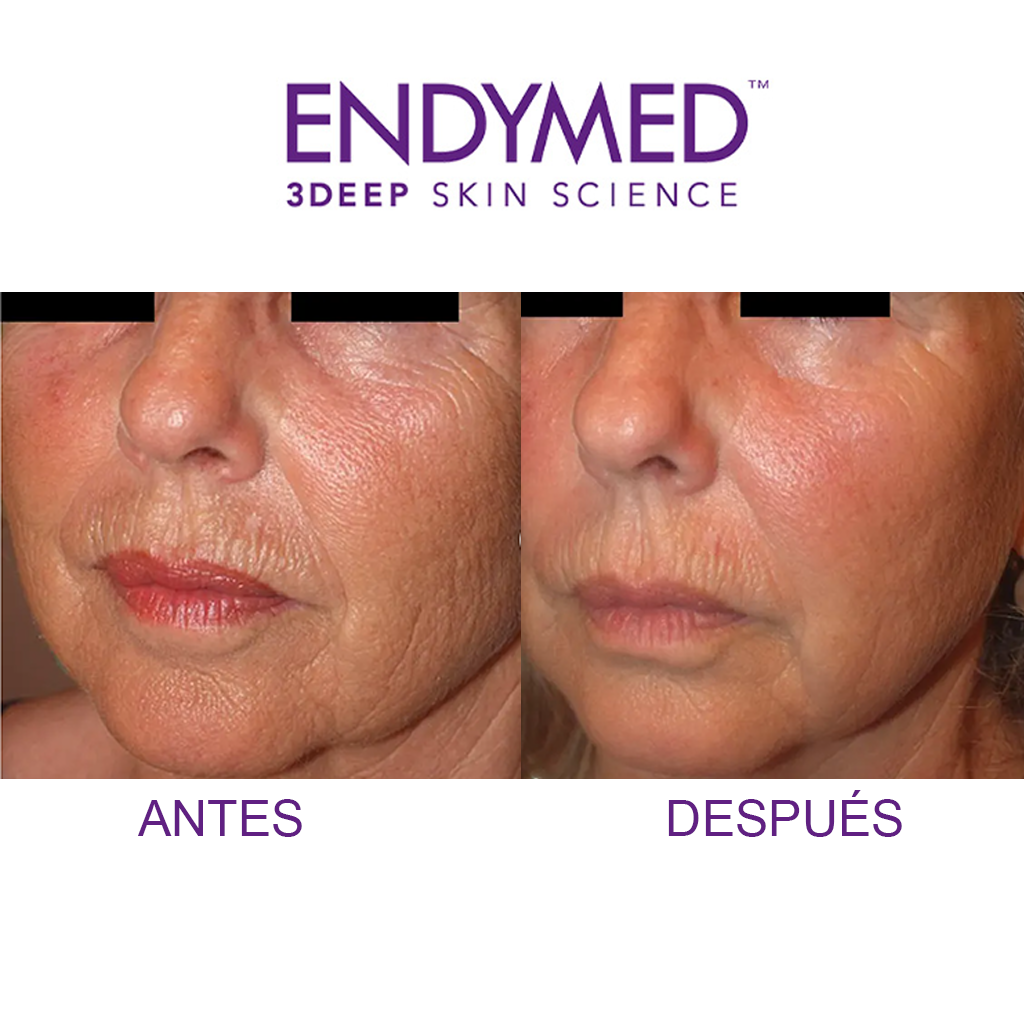
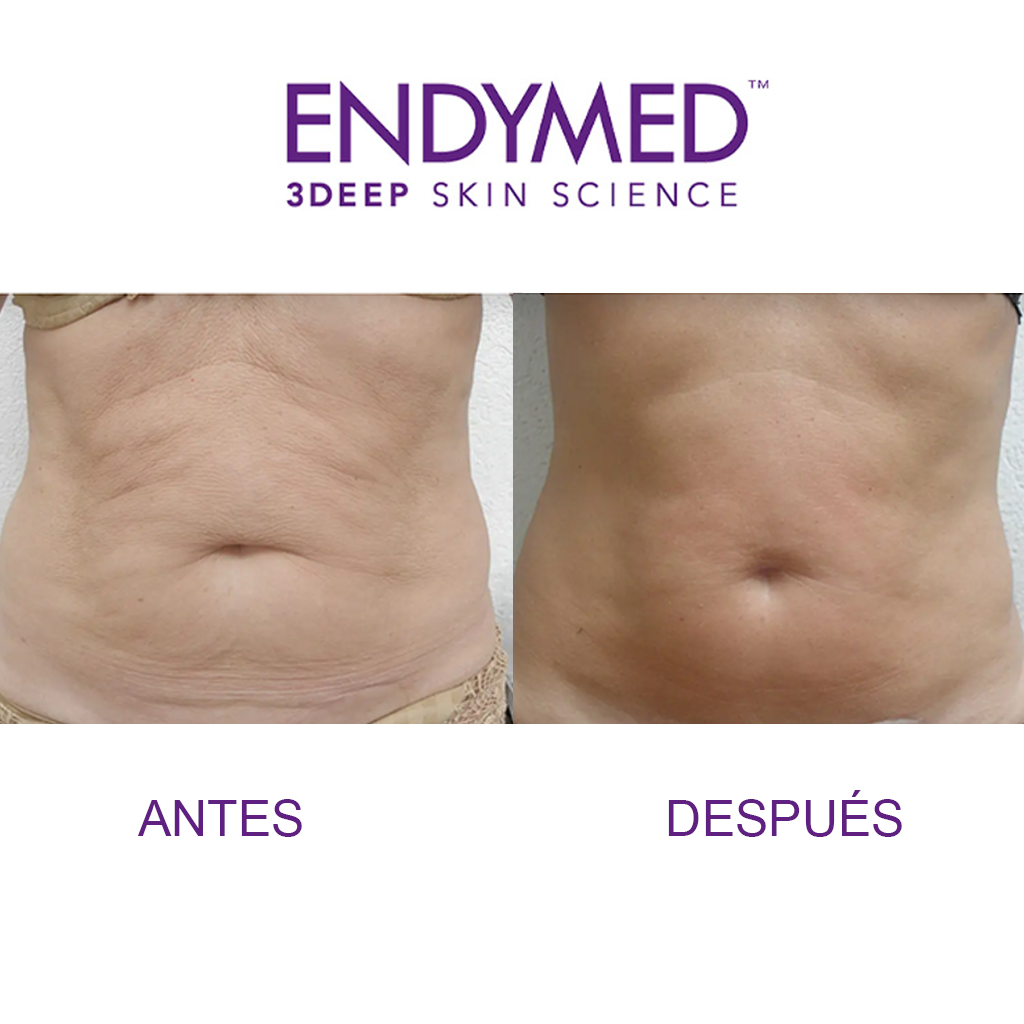
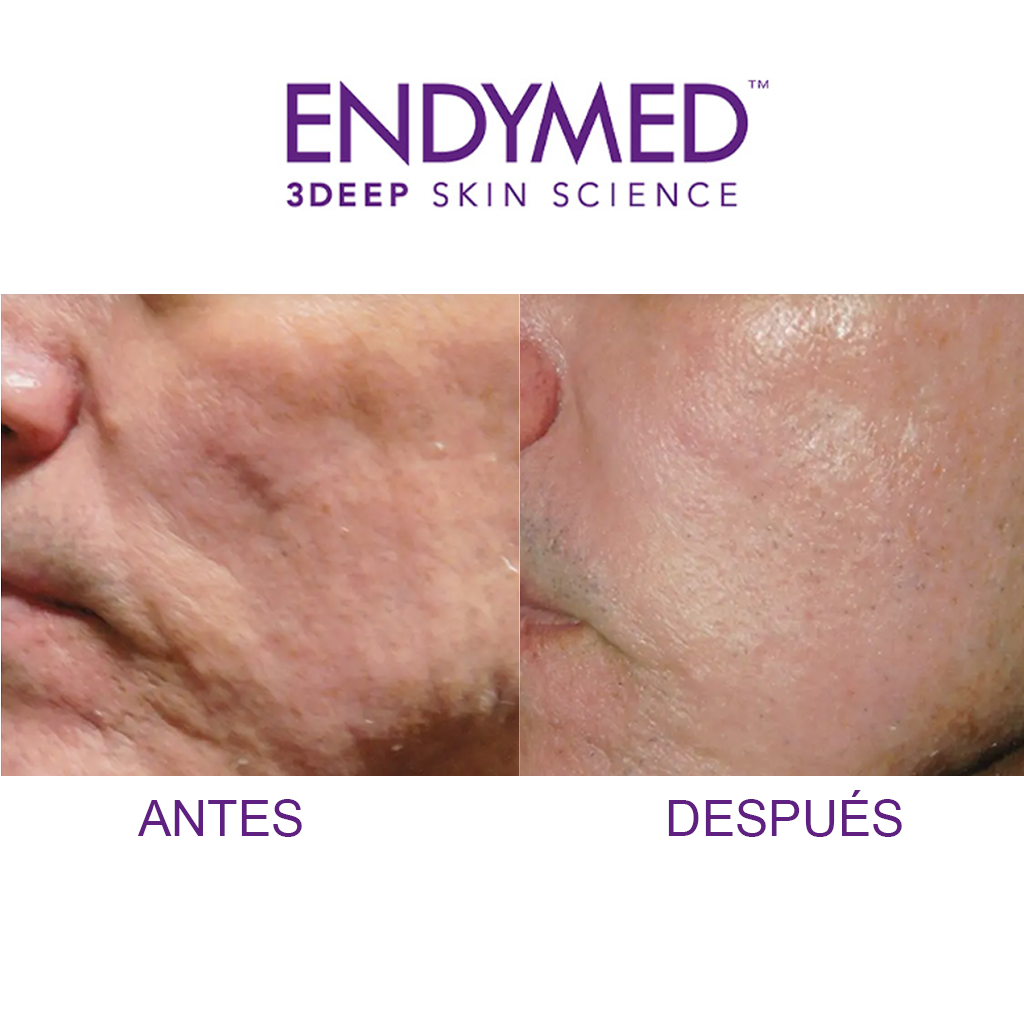
Resultados

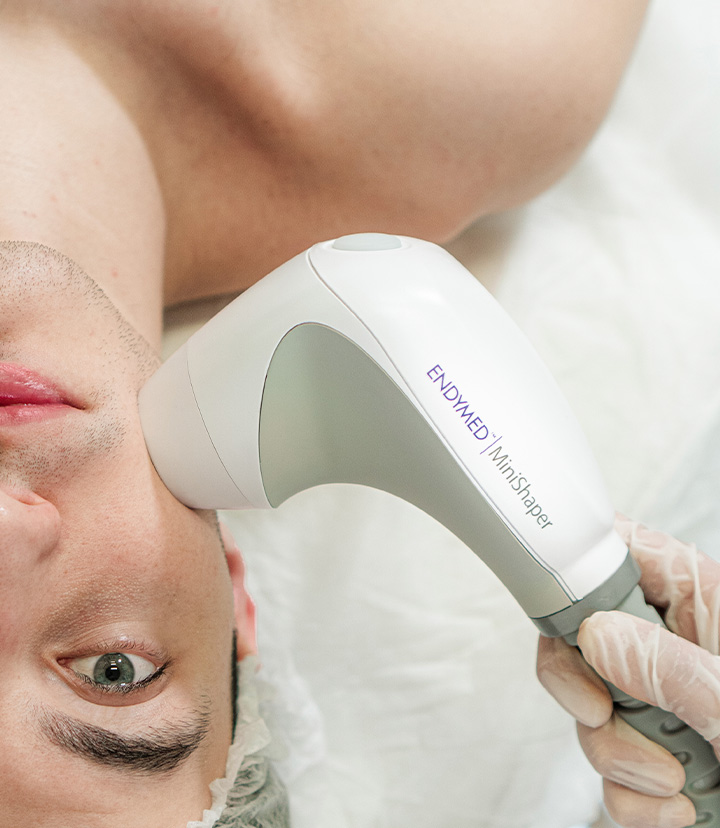
MINI SHAPER
3 Deep Radiofrecuencia Focalizada
Esta es una excelente opción para aquellas mujeres que le temen a las agujas pero quieren mejorar la flacidez de su rostro, cuello, brazos, mejorar papada o doble mentón.
No es dolorosa y los resultados son inmediatos.
La innovadora pieza de mano con su exclusiva superficie de electrodos concéntricos, proporciona energía focalizada 3DEEP profundamente en la piel.
Indicaciones
Tratamientos de las zonas más pequeñas: doble mentón, cuello, brazos, rodillas.

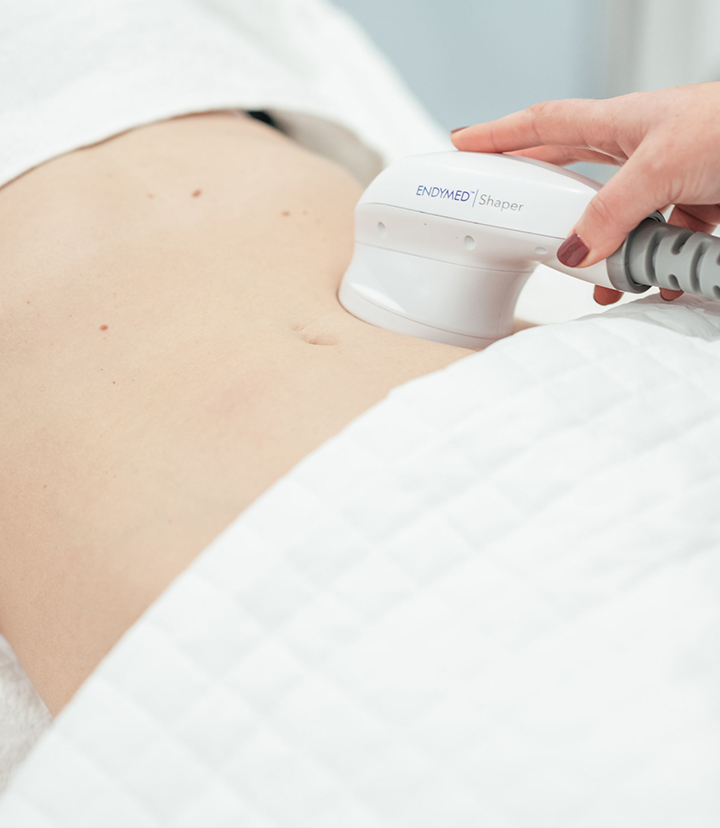
SHAPER
3 Deep Radiofrecuencia Focalizada
Este cabezal es ideal para pacientes con grasa localizada (eso si acúmulos pequeños) en abdomen anterior y costados, grasa sub escapular, además de ser ideal para tratar celulitis.
El diseño único de seis electrodos concéntricos controlados simultáneamente logra un mejor calentamiento volumétrico en el área de tratamiento, maximizando la eficacia de la energía aplicada.
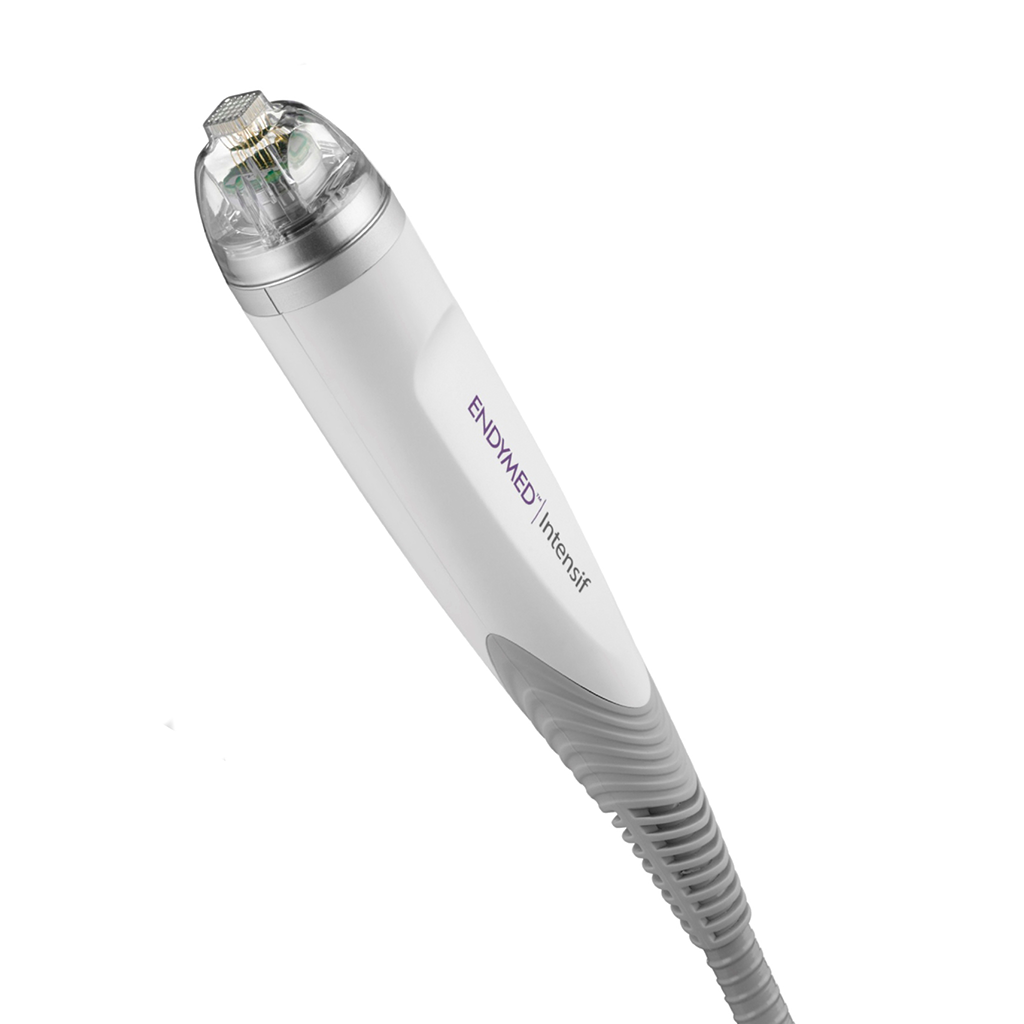
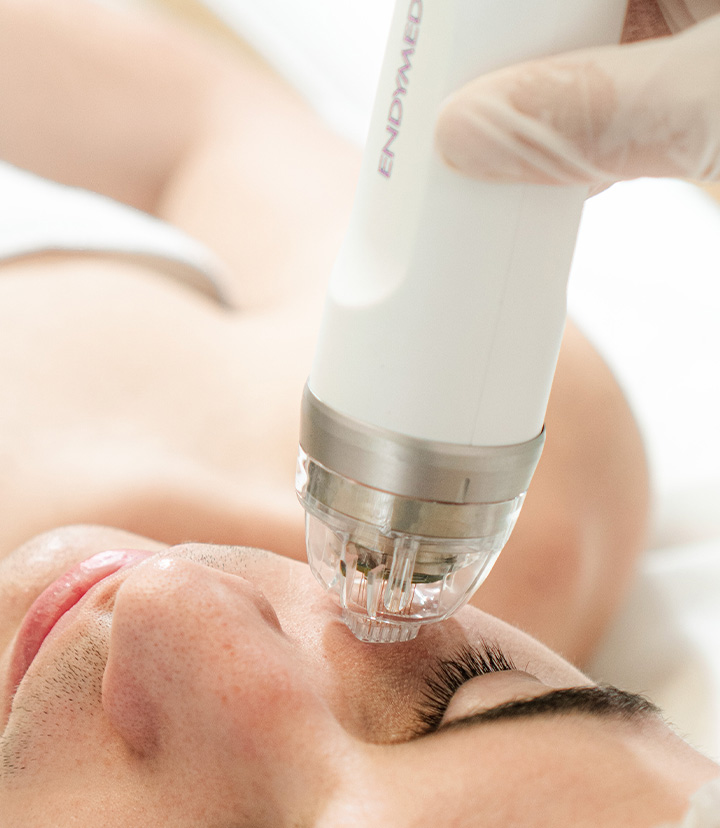
INTENSIF
La tecnología más avanzada RF con microagujas
Esta cabezal permita hacer una remodelación de colágeno, gracias al exclusivo movimiento de inserción de las agujas de oro con deslizamiento rápido y suave.
Acá colocamos anestesia previa a la aplicación.
Ideal para tratar
– Cicatrices de acné.
– Estrías.
– Arrugas o líneas de expresión finas.
– Flacidez del rostro por la estimulación de colágeno.
– Hiperhidrosis (sudoración excesiva).
Contáctanos
Cualquier duda que tengas sobre algún tratamiento, no dudes en contactarnos.
